Torsades de pointes
En 1966, François Dessertenne1 signale les caractéristiques de l’arythmie et propose le terme français « torsades de pointes ».
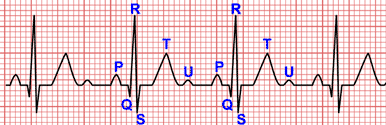
Les torsades de pointes sont un type de tachycardie ventriculaire polymorphique associée à une prolongation de l’intervalle QTc, elles se caractérisent sur l’électrocardiogramme (ECG) par une torsion continue dans l’axe du complexe QRS autour de la ligne de base imaginaire.
Les torsades de pointes se terminent généralement de manière spontanée, mais peuvent dégénérer en fibrillation ventriculaire.
L’étiologie des torsades de pointes
Les torsades de pointes sont associées à un intervalle QT long qui en général au sein de la population est dû à des syndromes du QT long (SQTL) congénitaux ou acquis. L’incidence de SQTL acquis est beaucoup plus élevée que celle de l’incidence du SQTL congénital 3.
Un SQTL congénital a deux variantes génétiques : le syndrome de Romano-Ward et Jervelle et le syndrome de Lange-Nielsen.
Il y a de nombreux facteurs prédisposant au prolongement du intervalle QT incluant, l’âge, le sexe féminin, l’hypertrophie ventriculaire gauche, l’insuffisance cardiaque, la cardiopathie ischémique, l’hypertension, le diabète sucré, l’hyperthyroïdie, un taux de cholestérol sérique élevé, l’hypokaliémie, l’hypocalcémie, et l’hypomagnésie 3.
Cependant, une des causes les plus communes de la prolongation du intervalle QTc est l’utilisation de médicaments spécifiques.
Plus de 50 médicaments se sont avérés causer un prolongement du intervalle QT. Quelques médicaments courants peuvent causer des troubles comme : les antihistaminiques et les décongestionnants, les antibiotiques, les médicaments antiarythmiques, les antidépresseurs et antipsychotiques, les médicaments réduisant le cholestérol et quelques médicaments pour le diabète.
Tableau clinique des torsades de pointes
Autour de 50% des patients avec des torsades de pointes sont asymptomatiques. Les symptômes les plus courants rapportés sont les étourdissements, les palpitations, l’hypotension, et les syncopes 4.
L’arrêt cardiaque soudain est le symptôme se présentant chez plus de 10% des patients 4.
Les torsades de pointes sur l’électrocardiogramme
Le diagnostique des torsades de pointes se base sur les caractéristiques trouvées sur l’ECG.
Il est important d’enregistrer un ECG à 12 dérivations pour obtenir un diagnostic correct, car dans quelques cas isolés, la dérivation peut être observée comme un TV monomorphe, alors que dans d’autres cas il s’agira de torsades de pointes.
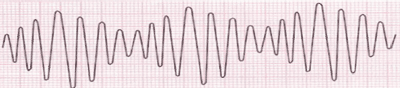
Les torsades de pointes sur l’ECG.
L’électrocardiogramme des torsades de pointes :
- Des cycles de 5 à 20 battements de tachycardie à QRS large avec un taux d’environ 200-240 bpm avec des intervalles R-R irréguliers.
- Des complexes QRS avec un axe cardiaque tournant continuellement, donnant l’impression qu’ils « tournent » autour de la line isoélectrique.
- Elles sont généralement initiées par une extrasystole ventriculaire.
- Dans les complexes précédents ou suivants les torsades de pointes, un intervalle QT long est observé.
Les torsades de pointes induites par les médicaments commencent généralement par un modèle court-long-court des cycles R-R, consistant en une extrasystole ventriculaire (R-R court), suivie par un complexe QRS normal après une pause compensatoire (cycle R-R long), et ensuite une autre extrasystole ventriculaire qui tombe en général proche du pic de l’onde T 5.
Traitement pour les torsades de pointes
Le premier pas dans la gestion des torsades de pointes est la prévention de leurs apparitions en ciblant les facteurs à risques modifiables. Ce qui inclue n’importe quel arrêt de prise de médicament pour la prolongation de l’intervalle QT et la correction de l’hypokaliémie, l’hypocalcémie, et l’hypomagnésémie 4.
Un allongement marqué de l’intervalle QT et des torsades de pointes se produit dans trois situations courantes : une SQTL congénitale, une forme associée à un médicament et chez les patients avec une maladie avancée du système de conduction qui évoluerait en bloc cardiaque 6.
La présentation avec des torsades de pointes fréquemment récurrentes dans le syndrome congénital est inhabituelle. Dans ce cas, les catécholamines doivent être évitées 6.
Les torsades de pointes compliquant le bloc cardiaque sont gérées temporairement par stimulation par pacemaker suivit de l'implantation d'un pacemaker définitif 6.
Cependant, d’autres manœuvres utiles sous la forme associée au médicament (magnésium, potassium, stimulation par pacemaker) peuvent être utilisées, et la stimulation par pacemaker ainsi que le bêta-blocage ou la lidocaïne peuvent être considérées 6.
Pour les patients avec des torsades de pointes instables ou qui ne se terminent pas spontanément, ou qui dégénèrent en fibrillation ventriculaire, il faut effectuer immédiatement des chocs non synchronisés de haute puissance aux doses de défibrillation 5 6.
Références
- 1. Dessertenne F. La tachycardie ventriculaire à deux foyers opposés variables. Arch Mal Coeur 1966;59:263–272.
- 2. Napolitano C, Priori SG, Schwartz PJ. Torsade de Pointes. Drugs. 1994; 47(1): 51–65. doi: 10.2165/00003495-199447010-00004
- 3. Van Noord Ch, Eijgelsheim M, Stricker BHCh. Drug- and non-drug-associated QT interval prolongation. Br J Clin Pharmacol. 2010 Jul; 70(1): 16–23. 10.1111/j.1365-2125.2010.03660.x
- 4. Cohagan B, Brandis D. Torsade de Pointes. [Updated 2019 Feb 17]. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2019 Jan-. Available from: www.ncbi.nlm.nih.gov/books/NBK459388/.
- 5. Drew BJ, Ackerman MJ, Funk M, et al. Prevention of torsade de pointes in hospital settings: a scientific statement from the American Heart Association and the American College of Cardiology Foundation. Circulation. 2010;121(8):1047–1060. doi: 10.1161/CIRCULATIONAHA.109.192704
- 6. Zipes DP, Camm AJ, Borggrefe M et al. ACC/AHA/ESC 2006 Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death—Executive Summary. A Report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines. Circulation. 2006;114:1088-1132. doi: 10.1161/CIRCULATIONAHA.106.178233
Si ça vous a plu... Partagez-le !